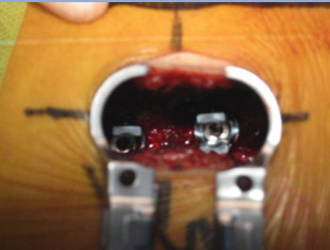
Nous vous suggérons de parcourir au préalable le chapitre anatomie afin de comprendre au mieux cette pathologie.
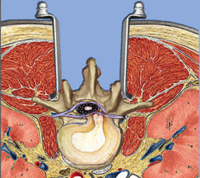
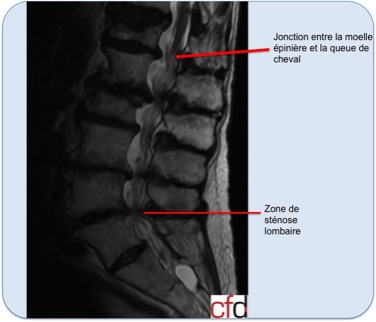
Le canal rachidien contient l’ensemble des nerfs et de la moelle épinière. Au niveau lombaire, la moelle épinière est terminée et seuls les nerfs de la queue de cheval y cheminent. Ce sont les branches du nerf sciatique, du nerf crural mais aussi des nerfs qui se destinent au périnée par exemple.
Ce canal peut être étroit dès la fin de la croissance ou bien se rétrécir avec l’âge.
En cas de croissance vertébrale insuffisante (sans aucun rapport avec la taille du patient), on parle alors de canal lombaire étroit constitutionnel. Avec le vieillissement de la colonne vertébrale, il est décompensé alors par des phénomènes dégénératifs (arthrose), entrainant un retentissement neurologique.
Si ces phénomènes dégénératifs sont seuls responsables de cette pathologie, on parle alors de canal lombaire rétréci dégénératifou sténose lombaire dégénérative.
La sténose est alors liée à plusieurs facteurs:
- des hernies discales étagées
- une augmentation de volumes des articulations postérieures et des ligaments qui unissent les vertèbres entre elles
- une instabilité des vertèbres avec des glissements vertébraux (ou spondylolisthésis dégénératif).
Quels sont les symptômes de cette pathologie ?
- Syndrome rachidien:
- Des douleurs lombaires sont souvent présentes mais ne sont pas spécifiques de cette pathologie.
- Syndrome neurologique:
- Les douleurs des membres sont en général les premiers symptômes amenant le patient à consulter.
La symptomatologie la plus caractéristique correspond à une claudication neurogène intermittente. Elle associe des douleurs et une faiblesse des membres inférieurs apparaissant lors de la marche et disparaissant lors de l’arrêt de l’effort. Ces douleurs entrainent une diminution du périmètre de marche. Elles peuvent imposer l’utilisation d’une canne-béquille.
Les patients s’arrêtent en général régulièrement et attendent que ces douleurs et ces engourdissements disparaissent.
La position penchée en avant ré-ouvre le canal et soulage les patients (signe du Caddie). Ainsi, en vélo, les douleurs sont en général absentes grâce à la position penchée sur le guidon. Ceci est tout a fait caractéristique et bien des patients ne peuvent plus marcher cinq minutes mais peuvent faire plusieurs dizaines de kilomètres à vélo sans aucune difficulté.
Des douleurs radiculaires (à type de sciatalgie ou de cruralgie), une perte de sensibilité des membres inférieurs ou une faiblesse permanente (un paralysie ou une parésie) peuvent apparaitre au cours de l’évolution de la maladie. Cette évolution reste en général très tardive et la paralysie complète reste rarissime. Les patients ne se réveillent jamais paralysés un matin, l’évolution est en règle lente et insidieuse.
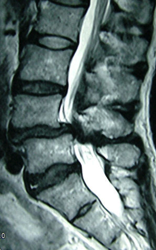
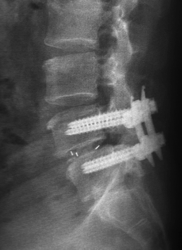
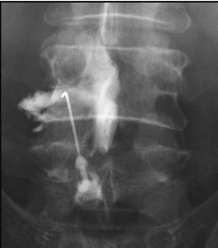
Spondylolisthesis dégénératif L4L5
Glissement vertébral arthrosique avec un rétrécissement du canal rachidien et sciatalgies. Traitement: arthrodèse L4L5 par voie mini-invasive sous contrôle 3D 0-Arm
Quels sont les examens complémentaires nécessaires ?
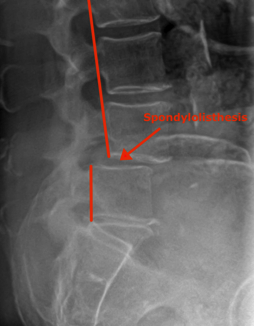
Les radiographies seront réalisées en premier. Elles sont très utiles pour voir l’aspect global de la colonne vertébrale et pour rechercher une scoliose associée par exemple. On pourra aussi retrouver un glissement de vertèbre: on parlera alors de spondylolisthésis lorsqu’il est vu sur une radiographie de profil et de dislocation lorsqu’il est visible sur la radiographie de face.
Ces radiographies seront faites impérativement debout en position statique de face et de profil mais aussi en position dynamique, c’est à dire en flexion et en extension de profil. Ces dernières permettent de rechercher une instabilité rachidienne, c’est à dire l’apparition de mouvements anormaux lors de contraintes normales, dites physiologiques (il ne devrait rien se passer d’anormal les d’une simple flexion).
En cas de déséquilibre associé de la colonne vertébrale (cyphose ou scoliose), une radiographie de la colonne vertébrale debout en entier de face et de profil sera faite. On demandera par exemple une analyse EOS.
Les radiographies ne permettent cependant pas d’évaluer de la taille du canal rachidien, c’est à dire de déterminer l’endroit où les nerfs sont coincés.
Seuls le scanner ou l’IRM sont capables d’explorer très précisément le canal rachidien.
L’IRM explore mieux les structures nerveuses tandis que le scanner permet de mieux visualiser la composante osseuse de la compression. Ces examens sont souvent complémentaires, surtout lorsqu’une intervention chirurgicale est proposée.
L’IRM est un examen réalisé dans un champ magnétique. Il n’y a aucun irradiation et cette technique permet d’étudier parfaitement les nerfs, les disques, les kystes articulaires, les ligaments,…
Le scanner, ou tomodensitométrie, est un examen irradiant qui étudie la structure de l’os. Il ne permet pas de voir les nerfs mais verra mieux les lésions d’arthrose comme les ostéophytes (ou « becs de perroquets ») qui viennent coincer les nerfs.
La myélographie était autrefois proposée, avant l’apparition de l’IRM. On injecte dans la poche qui contient les nerfs un produit de contraste qui permet de rechercher un éventuel écrasement. c’est un examen souvent douloureux qui fait courir au patient un risque faible mais gravissime et parfois mortel d’infection nosocomiale du cerveau et de la moëlle (méningite ou encéphalite infectieuse). Depuis l’avènement de l’IRM et des séquences myélographiques, qui doivent être incluses dans le bilan, cet examen a perdu quasiment tout intérêt et n’est nécessaire que de manière exceptionnelle. Le seul intérêt de cet examen est d’être fait en positon debout et il peut rester utile pour des cas où l’IRM est négative (rétrécissement rares purement dynamiques du canal rachidien qui redevient normal en position allongée.
Il existe des IRM debout en Suisse, aux Etats Unis mais pas en France.
Les contre-indications à l’IRM sont la présence d’un pacemaker, d’un stimulateur cérébral ou d’un corps étranger oculaire par exemple. Une prothèse de hanche n’est pas une contre-indication à l’IRM.
L’arthrose est la première cause de sténose lombaire. Elle provoque une augmentation de volumes des articulations (« becs de perroquets »), une augmentation du volume des ligaments qui unissent les vertébrés, des kystes articulaires et un glissement vertébral appelé spondylolisthésis.
Quels sont les traitements possibles de cette pathologie ?
La première phase du traitement correspond au traitement médical.
Des antalgiques, des anti-inflammatoires, de la rééducation et une contention externe sont le plus souvent associés afin de diminuer l’importance des lombalgies et des douleurs radiculaires.
Dans un second temps, des infiltrations rachidiennes de corticoïdes peuvent aussi être utilisées. L’objectif des infiltrations est de calmer les phénomènes inflammatoires et de passer un cap douloureux. Elles ne permettent pas d’élargir le canal.
La rééducation permet de renforcer les muscles et de participer à la cohésion des vertèbres entre elles. Elle ne peut « desserrer » les nerfs.
Fiche d’information de la Société Française de Radiologie.
Ces traitements médicaux sont souvent efficaces plusieurs mois voire plusieurs années.
En cas d’échec du traitement médical, un traitement chirurgical peut être envisagé.
L’objectif principal de cette intervention est de libérer les structures nerveuses en augmentant la taille du canal rachidien, au dépend des articulations arthrosiques, des protrusions discales étagées et des ligaments épaissis.
Lorsqu’il existe un glissement (spondylolisthésis) ou une hyper-mobilité des vertèbres (instabilité), une arthrodèse vertébrale doit être envisagée. L’objectif est alors de fusionner plusieurs vertèbres adjacentes au moyen de matériel d’ostéosynthèse et d’une greffe locale réalisée à partir de l’os prélevé lors de la libération des nerfs. L’os retiré est traité dans un appareil dédié qui permet de le disposer ensuite entre les vertèbres.
La perte de mobilité est faible car il faut bien comprendre que cette mobilité est pathologique car elle écrase les nerfs. Après l’intervention, les patients sont moins douloureux et bougent mieux.
Comment se déroule l’intervention ?
La chirurgie conventionnelle reste efficace pour le traitement des pathologies rachidiennes mais le risque d’infection nosocomiale, notamment à staphylocoque doré, rapporté dans certaines études est jusqu’à 7 fois supérieur. L’entrée à la clinique se fait la veille ou le jour de l’intervention. Une anesthésie générale est indispensable.
Le patient s’endort et se réveille sur le dos, l’équipe médicale se chargeant de l’installer sur le ventre pour l’intervention.
Plusieurs techniques existent selon le type de matériel ou de greffe. Le choix de la technique se fait en fonction de vos antécédents, de l’étendue et du type de sténose, d’une éventuelle déformation vertébrale associée et de l’expérience du chirurgien du rachis.
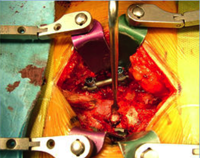
L’objectif de la chirurgie mini-invasive, ou microchirurgie, est de limiter la désinsertion musculaire de l’os et de les préserver. Lorsque les muscles sont abimés, les douleurs lombaires augmentent car ils se fatiguent plus rapidement, notamment en fin de journée. L’utilisation d’une technique mini-invasive permet de ne pas détacher les muscles de la colonne vertébrale et facilite la récupération immédiate. Les techniques trans-tubulaires ont été inventées il y a une dizaine d’années aux Etats Unis.
Cette intervention est effectuée à l’Hôpital Privé de Versailles sous contrôle O-Arm. L’objectif de la navigation 3D O-Arm est de limiter le risque de malposition de vis et de complications neurologiques secondaires à type de paralysies lors de l’utilisation de techniques mini-invasives.
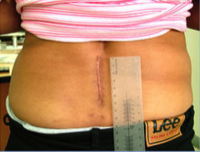
Deux petites cicatrices décalées de 3 cm de la ligne médiane permettent de mettre en place des écarteurs sans traumatiser les muscles.
Après avoir libéré les nerfs, le disque est vidé et remplacé par une cale remplie de greffe. Cette dernière est obtenue en « recyclant » l’os qui écrasait les nerfs. Cette cale (ou cage) permet de redonner de la hauteur au disque et d’ouvrir le passage des nerfs.
Une ostéosynthèse par vis est alors mise en place pour stabiliser les vertèbres.
Ces implants sont laissés en place et ne gênent pas car ils sont enfouis sous les muscles.
Une arthrodèse par voie antérieure peut aussi être envisagée. Cette technique permet de redonner de la hauteur au disque et de stabiliser le niveau mais ne permet pas de contrôler directement la libération des nerfs. On parle de libération indirecte par restauration de la hauteur discale. Dans certains cas, c’est une alternative intéressante, notamment lorsque les nerfs sont peu écrasés et que le sténose est dynamique ( hypermobilité franche sur les clichés dynamiques).
Quelles sont les différences entre une chirurgie conventionnelle et mini-invasive ?
Tout d’abord, l’objectif recherché est le même: décomprimer les nerfs écrasés et fusionner les vertèbres entre elles lorsque cela est nécessaire. L’objectif de la chirurigie mini-invasive n’est pas de faire ces cicatrices plus petites même si c’est ce que voit le patient.
Le but est de minimiser les dégats musculaires qui sont une des causes de chronicisation de la douleur.
Les muscles s’accrochent sur les vertèbres. Lorsqu’on veut « exposer » l’os, on utilise un bistouri électrique qui vient brûler l’insertion des muscles sur l’os. L’utilisation de ce bistouri reste indispensable en chirurgie conventionnelle au risque de créer un saignement qui gênera l’intervention.
La chirurgie mini-ivasive utilise une succession de dilatateurs qui viennent écarter les fibres musculaire sans les couper ni brûler. Un tube est ensuite introduit pour servir de couloir de travail. Cet espace de travail est moins large qu’en chirurgie conventionnel d’où l’utilisation nécessaire simultanée d’une imagerie per-opératoire et au mieux d’une navigation en temps réel de type « scanner » (O-Arm par exemple).
La récupération est plus précoce, les douleurs post-opératoires sont moindres et la durée d’hospitalisation est plus courte.
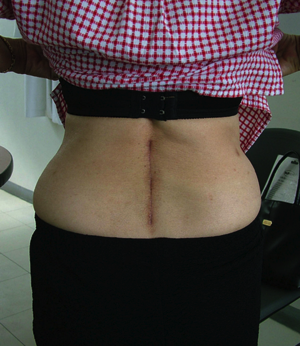
Arthrodèse L4L5 effectuée par voie conventionnelle 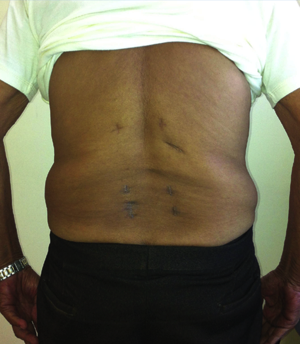
Arthrodèse L4L5 effectuée par voie mini-invasive
Arthrodèse L4L5 réalisée par voie conventionnelle
Arthrodèse L4L5 réalisée par voie mini-invasive sous contrôle O-Arm
Quelles sont les suites opératoires ?
Après l’intervention, le patient est conduite salle de réveil pour être surveillé avant son retour dans la chambre, une ou deux heures après.
Le premier lever se fait le jour de l’intervention ou le lendemain matin selon l’horaire de passage au bloc opératoire.
Le kinésithérapeute passe ensuite voir le patient deux fois par jour pour l’aider à se lever et à récupérer rapidement.
La position assise basse est déconseillée les premiers jours car elle sollicite la cicatrice et la zone d’arthrodèse. Cette précaution peut être prolongée en fonction des douleurs.
Un corset peut éventuellement être utile. Cela dépend essentiellement de la qualité de l’os et de la tenue du matériel pendant l’intervention. Ce corset est temporaire et n’est pas porté la nuit.
La conduite automobile est déconseillée pendant un minimum de 6 semaines.
A la sortie, un livret de rééducation vous est remis pour faciliter le retour à domicile et vous conseiller sur les gestes à éviter.
Le matériel sonne-t-il à l’aéroport ?
Les portiques de détection décelent l’acier des implants. Cela dépend du réglage de l’appareil et de la quantité de matériel en place. En règle général, les implants rachidiens sont de faibles volumes et à ce jour, aucun de nos patients ne nous a rapporté ce problème.
Prévoyez éventuellement une photocopie de votre compte-rendu opératoire.
Discutez-en avec votre praticien.